Accumulation de liquide sur les poumons (épanchement pleural)
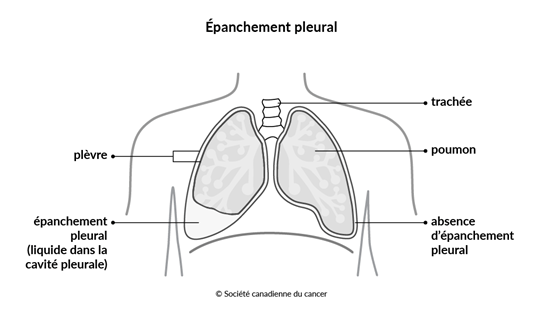
L'accumulation de liquide sur les poumons porte le nom d'épanchement pleural. Cela se produit lorsqu'il y a trop de liquide dans la cavité pleurale, qui est l'espace entre les poumons et la paroi thoracique. La cavité pleurale est entourée de 2 minces couches ou feuillets de tissu (plèvre), qui recouvrent les poumons et tapissent la paroi thoracique. Normalement, une petite quantité de liquide se trouve entre les feuillets de la plèvre, ce qui garde les tissus humides et aide les poumons à respirer sans friction. Ce liquide, produit par les cellules de la plèvre, est constamment drainé par le système lymphatique et renouvelé.
Si l'épanchement pleural est un effet secondaire du cancer ou que le liquide contient des cellules cancéreuses, on peut parler d'un épanchement pleural malin.
L'épanchement pleural peut se produire dans un seul poumon ou dans les deux.
Causes
Plusieurs maladies ou affections médicales peuvent être à l'origine d'une accumulation de liquide autour des poumons. Cela comprend notamment ce qui suit :
- insuffisance cardiaque;
- caillot sanguin dans un poumon (embolie pulmonaire);
- maladie du foie;
- infection pulmonaire (pneumonie);
- maladie rénale.
L'épanchement pleural malin survient lorsque des cellules cancéreuses se propagent dans l'espace situé entre les feuillets de la plèvre. Les cellules cancéreuses peuvent entraîner une production excessive de liquide pleural, empêchant ainsi ce dernier de s'écouler correctement. Elles peuvent également bloquer ou modifier la circulation de la lymphe dans la cavité pleurale.
Les cancers suivants sont plus susceptibles de causer un épanchement pleural :
- cancer du poumon;
- cancer du sein;
- mésothéliome;
- lymphome non hodgkinien;
- cancer de l’estomac;
- cancer du rein;
- cancer de l’ovaire;
- cancer du côlon;
- cancer primitif inconnu.
Symptômes
Il est possible que l’épanchement pleural ne cause pas de symptômes au début ou bien qu’ils soient légers. Les symptômes de l’épanchement pleural dépendent de la quantité de liquide présent et de la rapidité avec laquelle il s’accumule dans la cavité pleurale.
Les symptômes de l'épanchement pleural sont entre autres ceux-ci :
- essoufflement;
- toux;
- douleur ou sensation de lourdeur au thorax;
- anxiété;
- fièvre (si le liquide s'infecte);
-
malaise .
L'essoufflement peut empirer lorsque vous vous allongez, vous empêchant ainsi de bien dormir. Cela peut entraîner une grande fatigue et vous risquez d'avoir le souffle court lorsque vous essayez de faire de l'exercice.
Si vous n'arrivez pas à respirer correctement, vous pourriez aussi ressentir de l'anxiété et avoir l'impression de suffoquer.
Diagnostic
Votre équipe de soins peut avoir recours aux tests qui suivent pour diagnostiquer un épanchement pleural :
- examen physique;
- radiographie pulmonaire;
- échographie du thorax;
- tomodensitométrie (TDM).
Apprenez-en davantage sur ces tests et interventions.
Analyse du liquide pleural
La thoracentèse est une intervention qui consiste à drainer un excès de liquide qui se trouve autour d'un poumon. On insère une aiguille creuse entre les côtes jusqu’à la cavité pleurale. Cette aiguille sert à retirer le liquide.
Le liquide retiré de la cavité pleurale lors d'une thoracentèse est examiné en laboratoire. Ce liquide peut aider votre équipe de soins à identifier la cause de l'épanchement pleural. Il existe 2 types de liquide.
Le
transsudat
est aqueux et de couleur claire. Il contient peu ou pas de protéines ainsi
que de faibles quantités d'une enzyme appelée
L' exudat est épais et trouble. Il contient de grandes quantités de protéines et de LDH. L'exudat est le plus souvent attribuable à une infection pulmonaire, une embolie pulmonaire ou un cancer. Des cellules cancéreuses peuvent être présentes dans le liquide. L'examen de ces cellules cancéreuses peut aider à déterminer le type de cancer à l'origine de l'épanchement pleural chez les personnes qui n'ont pas d'antécédents de cancer.
Il peut aussi y avoir du sang et du pus dans le liquide qui est évacué. S'il y a du sang dans le liquide, il y a de fortes chances que ce soit à cause d'un cancer. S'il y a du pus dans le liquide, c'est en raison d'une infection pulmonaire.
Le liquide peut également être soumis à des analyses de cellules et de tissus afin de détecter tout changement génétique pouvant aider à déterminer le type de cancer ou à décider du traitement.
Apprenez-en davantage sur la thoracentèse.
Traitement de l’épanchement pleural
Si vous avez reçu un diagnostic d'épanchement pleural mais que vous n'avez aucun symptôme, votre équipe de soins vous surveillera de près. Si vous commencez à avoir des symptômes ou à éprouver des difficultés respiratoires, on commencera à vous traiter.
Il arrive souvent que le liquide s’accumule de nouveau après avoir été évacué; vous pourriez donc avoir besoin de plus d’un traitement. On peut vous proposer les options suivantes pour traiter l’épanchement pleural.
Drainage du liquide
On peut avoir recours à la thoracentèse pour évacuer l’excès de liquide qui se trouve autour du poumon. Si vous éprouvez un essoufflement, vous vous sentirez mieux dès que ce liquide sera retiré. Un surplus de liquide pourrait toutefois s'accumuler encore. Bien qu'il soit possible de procéder de nouveau à une thoracentèse, celle-ci peut entraîner la formation de tissu cicatriel et de poches de liquide dans la plèvre, ce qui peut rendre le drainage plus difficile si on répète l'intervention trop souvent.
Cathéter tunnellisé
Si du liquide s'accumule constamment dans les poumons, votre équipe de soins pourrait vous proposer l'installation d'un cathéter tunnellisé pour vous permettre de recevoir votre traitement à la maison. Cette intervention est habituellement pratiquée en clinique externe.
Sous
Une infirmière procède au drainage du liquide 2 ou 3 fois par semaine, à domicile ou dans un service local de santé. Lorsqu'il n'y a plus d'épanchement pleural, on retire le drain.
Drain thoracique
À l'hôpital, le médecin ou le chirurgien peut insérer un tube jusqu'à la cavité pleurale par une incision pratiquée dans le thorax, entre les côtes. Le tube demeure en place afin de drainer l'excès de liquide qui cause l'épanchement pleural.
Il est possible d'installer un drain thoracique à la fin d'une chirurgie thoracique vidéo-assistée (CTVA). La CTVA est un type de chirugie thoracique effectuée à l'aide d'un tube flexible (thoracoscope) muni d'une caméra à son extrémité. Le thoracoscope est inséré dans la cavité thoracique par une incision pratiquée dans les côtes. La caméra permet de guider le chirurgien pendant l'examen de la cavité pleurale. Le drain thoracique est ensuite introduit par l'incision jusque dans la cavité pleurale à l'endroit où le liquide s'accumule. Le liquide pleural s'écoule dans une bouteille à l'extrémité du tube.
Pleurodèse
On procède à une pleurodèse pour éviter qu'un épanchement pleural se produise à nouveau après l'évacuation du liquide. La pleurodèse scelle l'espace entre les 2 feuillets de la membrane pleurale qui entoure les poumons. Cette intervention fait appel à un produit chimique appelé agent sclérosant pour irriter et marquer la membrane de sorte qu'elle adhère au poumon. L'agent sclérosant auquel on a le plus fréquemment recours est le talc.
On effectue la pleurodèse lors d'une chirurgie thoracique vidéo-assistée (CTVA), au cours de laquelle le chirurgien installe un tube appelé drain thoracique après avoir localisé et drainé l'épanchement pleural. Une fois le liquide drainé, on introduit un agent sclérosant dans le tube, qu'on bouche ensuite pour garder l'agent sclérosant à l'endroit où on a retiré le liquide. Lorsque la membrane pleurale est scellée, on ouvre le tube et on le vide.
Il se peut qu'on ait besoin de répéter l'intervention pour sceller complètement les feuillets de la plèvre et empêcher le liquide de s'accumuler de nouveau.
Effets secondaires du traitement
Les effets secondaires du traitement dépendent surtout du type de chirurgie et de votre état de santé global. Avisez les membres de votre équipe de soins si vous éprouvez des effets secondaires que vous croyez liés à votre drain thoracique ou à votre cathéter tunnellisé. Plus tôt vous signalez un problème, plus rapidement on pourra vous dire comment aider à le traiter.
La chirurgie d'un épanchement pleural peut causer les effets secondaires suivants :
- infection;
- fièvre;
- douleur;
- accumulation de pus dans la cavité pleurale (empyème);
- déplacement d'un drain.
Traitement du cancer
Votre équipe de soins traitera le cancer qui a causé l’épanchement pleural. Le traitement administré dépendra du type de cancer. Vous pourriez recevoir une chimiothérapie, un traitement ciblé, une hormonothérapie, une radiothérapie ou une association de ces traitements.
Si vous avez un drain thoracique ou un cathéter tunnellisé, la quantité de liquide qui s'écoule par le tube est un bon indicateur de l'efficacité de votre traitement du cancer. Informez-vous auprès de votre équipe de soins à propos de la quantité de liquide et de ce que cela signifie.
Médicaments
Votre équipe de soins peut vous prescrire différents médicaments selon les causes et les symptômes de l’épanchement pleural.
Si vous avez une infection, vous pourriez recevoir des antibiotiques. On pourrait aussi vous prescrire des stéroïdes ou des anti-inflammatoires non stéroïdiens (AINS) pour soulager la douleur et atténuer l’inflammation ou l’enflure.
Amélioration de la respiration
Votre équipe de soins vous suggérera des traitements pour vous aider à mieux respirer.
Il existe des médicaments, appelés bronchodilatateurs, qui détendent et élargissent les tubes des poumons, ou voies respiratoires. Cela peut vous aider à faire entrer une plus grande quantité d'air dans vos poumons.
Un physiothérapeute faisant partie de votre équipe de soins pourra vous enseigner des exercices de respiration profonde pour vous aider à atténuer la sensation d'essoufflement.
Votre équipe de soins vérifiera également le taux d'oxygène dans votre sang. Si ce taux est faible et que vous avez de la difficulté à respirer, on pourrait vous administrer une oxygénothérapie afin de vous assurer un apport d'oxygène suffisant. Vous inspirez l’oxygène dans un masque placé sur votre nez et votre bouche ou par des tubes insérés dans vos narines.
Pour aider à atténuer l'essouflement, votre équipe de soins peut aussi proposer des opioïdes, un type d'antidouleur narcotique. On les administre en doses beaucoup plus faibles que celles prescrites pour soulager la douleur. Les opioïdes peuvent aider à améliorer votre confort.
Votre source de confiance pour des informations fiables sur le cancer
Le soutien des lecteurs comme vous nous permet de continuer à fournir des informations de la plus haute qualité sur plus de 100 types de cancer.
Nous sommes là pour vous garantir un accès facile à des informations fiables sur le cancer, ainsi qu’aux millions de personnes qui visitent ce site Web chaque année. Mais nous ne pouvons pas y arriver seuls.
Chaque don nous permet d’offrir des informations fiables sur le cancer et finance des services de soutien empreints de compassion et des projets de recherche prometteurs. Faites un don dès maintenant, car chaque dollar compte. Nous vous remercions.
